どのような病気?
遺伝性乳がん卵巣がんは、遺伝的にがんになりやすい体質の1つで、英語名「Hereditary Breast and Ovarian Cancer」の頭文字を取ってHBOC(エイチビーオーシーまたはエイチボック)とも呼ばれます(以下、HBOCと言います)。HBOCでは、乳がんや卵巣がんなどのがんを発症しやすいほか、50歳より前の若い年齢でがんを発症しやすい、乳がんが両方の乳房にできやすい、などの特徴があります。ただし、HBOCでも必ずがんを発症するというわけではなく、生涯発症しない人もいます。
がんの発症しやすさと強く関わっている「遺伝要因」がはっきりとわかっているがんのことを「遺伝性のがん」と言います。がんが発症する要因は、大きく「遺伝要因」と「環境要因」に分けられます。遺伝要因とは、その人が生まれつき持っている遺伝子の特徴(変化)のことで、環境要因とは、年齢、紫外線、喫煙、飲酒、感染症など、生まれつきではない要因のことです。多くのがんは、環境要因の影響を大きく受けて、体の特定の組織で後天的に「体細胞変異」が起こり、これがきっかけで発生するがんです。これに対して遺伝性のがんは、生まれつき体の全ての細胞に、がんになりやすい特徴を持つ「生殖細胞系列の変異」があり、これが発症のきっかけとなるがんです。遺伝性のがんは、発症に関わる遺伝子によって、なりやすい部位や頻度などの異なるものが何種類か見つかっています。
HBOCの遺伝要因は、BRCA1遺伝子および/またはBRCA2遺伝子に存在します(BRCAはビーアールシーエー、ブラカ、ブラッカなどと呼ばれます)。HBOCの人では、これらの遺伝子に、がんの発症につながりやすい特徴(=病的バリアント)があることで、乳がんと卵巣がんだけでなく、膵臓がん、前立腺がんなどが発症しやすいことがわかっています。人数の割合としては、乳がん全体の4%、卵巣がん全体の10~15%、膵臓がん全体の3.4%、前立腺がん全体の1.1%がHBOCという報告があります。そのほか、これら2つの遺伝子における病的バリアントは、日本人で胃がん、食道がん、胆道がんの発症リスク上昇にも関わることが、理化学研究所から2022年に報告されました。また、頻度は低いですが、これまでの研究から、BRCA2遺伝子の病的バリアントは、悪性黒色腫の発症リスク増加に関わる可能性も考えられています。
「遺伝性乳癌卵巣癌(HBOC)診療ガイドライン」の作成も行っている、一般社団法人「日本遺伝性乳癌卵巣癌総合診療制度機構」(JOHBOC)の資料によると、HBOCの場合、各がんの発症率は、以下のようになっています。
| がん種 | 一般的な発症率(日本人/欧米人) | 病的バリアントがある場合の発症率(BRCA1遺伝子/BRCA2遺伝子) |
|---|---|---|
| 乳がん(女性) | 10.6%/12.9% | 46~87%/38~84% |
| 乳がん(男性) | -/0.1% | 1.2%/最大8.9% |
| 卵巣がん | 1.6%/1.2% | 39~63%/16.5~27% |
| 膵臓がん | 男性2.6%、女性2.5%/1.7% | 1~3%/2~7% |
| 前立腺がん | 10.8%/12.5% | ~29%/~60% |
HBOCでは、上記のように、一般集団に比べていくつかのがんの発症率が高いことに加え、特に乳がんでは、50歳より前の若い年齢で発症する人も多いことが特徴です。その他、HBOCの乳がんでは、トリプルネガティブと呼ばれるタイプの乳がん(エストロゲン受容体、プロゲステロン受容体、HER2タンパク質の3つの過剰発現がいずれも認められないタイプ)が多いことがわかっています。
がんの既往歴によらず、一般に200~500人に1人がHBOCに該当する(BRCA1遺伝子および/またはBRCA2遺伝子に病的バリアントを持つ)と推定されています。世界的には、アシュケナージ系ユダヤ人では頻度が高く、約40人に1人がHBOCであるとされています。
何の遺伝子が原因となるの?
HBOCの原因として、BRCA1遺伝子とBRCA2遺伝子の病的バリアントが挙げられます。
BRCA1遺伝子およびBRCA2遺伝子は、細胞が急速・無秩序に増殖・分裂するのを防ぐために働く「がん抑制遺伝子」の仲間で、それぞれBRCA1/BRCA2タンパク質の設計図となる遺伝子です。BRCA1遺伝子は17番染色体の17q21.31という位置に、BRCA2遺伝子は13番染色体の13q13.1という位置に存在します。
BRCA1タンパク質とBRCA2タンパク質はともに、「損傷したDNAの修復」に関わっています。細胞の核にあり、遺伝情報を構成する物質であるDNAは、細胞分裂の準備段階で切断される過程を経ます。また、DNAは、日光などによる自然放射線や、検査時の医療放射線、その他の環境によって一部が切断される場合があります。BRCA1/BRCA2タンパク質は、DNAの切れた部分を、他のいくつかのタンパク質と一緒に修復する役割を担っています。この役割は、細胞が遺伝情報を安定に維持するうえでとても重要です。
BRCA1遺伝子/BRCA2遺伝子に病的バリアントがあり、作られるタンパク質が正しく機能しなかったり、作られなくなったりすると、DNAの修復が正しく行われず、他の遺伝子も変化しやすくなり、がんになりやすい体質となります。
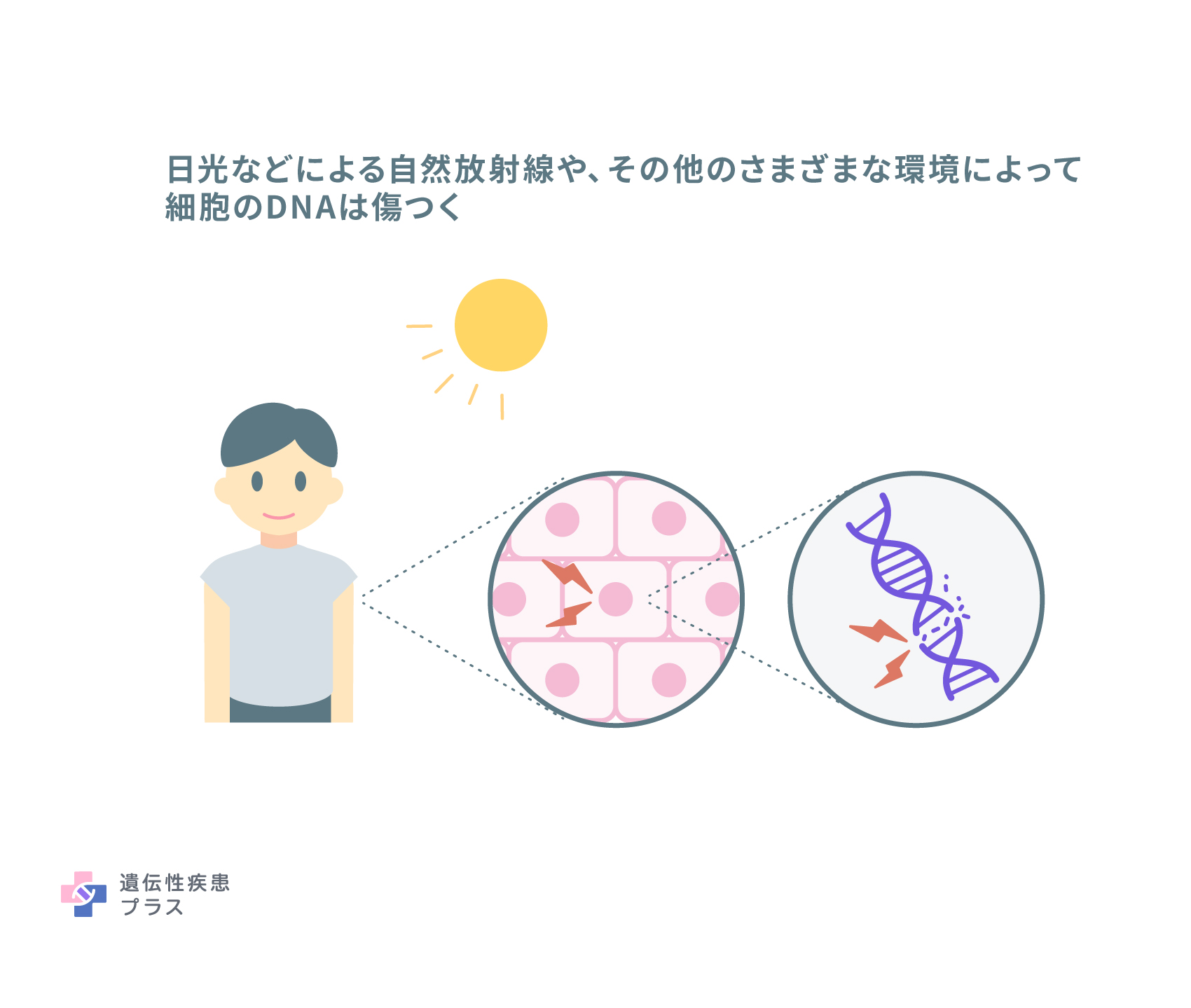
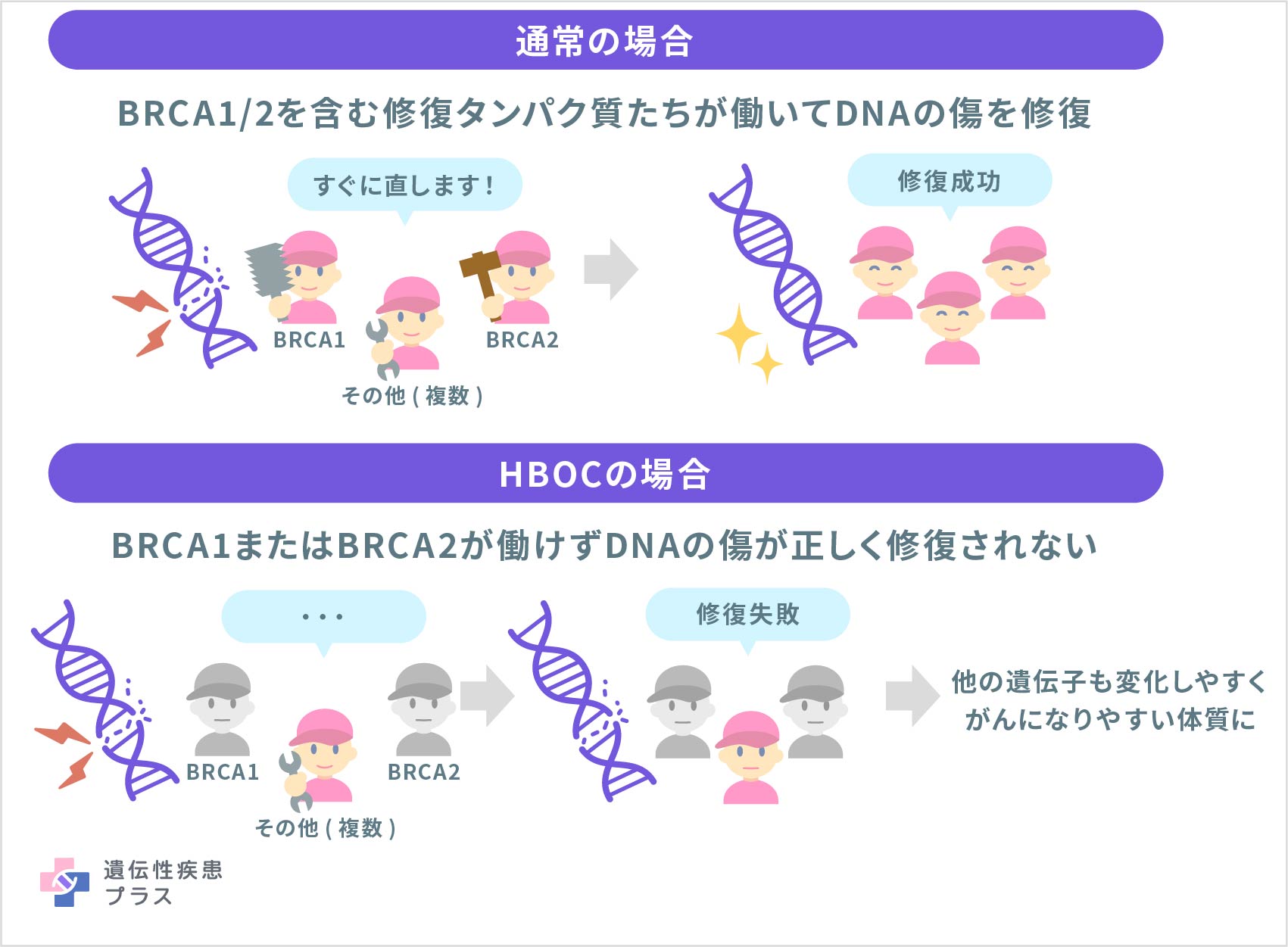
BRCA1遺伝子/BRCA2遺伝子以外にも、乳がんや卵巣がんになりやすい体質に関わる遺伝子はいくつか見つかっていますが、今のところ、HBOCの原因遺伝子と定義されているのはこの2つの遺伝子です。
BRCA1遺伝子/BRCA2遺伝子の病的バリアントはともに、常染色体優性(顕性)遺伝形式で、親から子へ遺伝します。両親のどちらかがBRCA1遺伝子またはBRCA2遺伝子に病的バリアントをもっている(HBOCである)場合、子どもが病的バリアントを受け継ぎ、HBOCとなる確率は50%です。
また、後天的にBRCA1遺伝子/BRCA2遺伝子に関連した変異が体細胞に起こり、HBOCに類似した性質のがんが発症する場合があり、これは「BRCAness」と呼ばれます。がんの部分ではHBOCと同じ仕組みが起こっているため、同じ分子標的薬での治療効果が期待されますが、遺伝するがんではありません。
どのように診断されるの?
下記の6項目のうち1つ以上が当てはまる場合、HBOCの可能性が考慮されます。
1)がんが発症しているかどうかに関わらず、遺伝子の検査を受けた結果としてBRCA1遺伝子/BRCA2遺伝子に病的バリアントがあることがわかっている血縁者(3親等以内)がいる
2)自身が乳がんと診断されていて、かつ次のどれかが当てはまる
- 乳がんと診断されたのは45歳以下のとき
- 両側の乳がんと診断された(1年未満に両側に生じた「同時性」あるいは1年以上の「異時性」)
- 左右どちらかの乳房で複数回、乳がん(原発性)の診断を受けた
- 60歳以下のときに、トリプルネガティブの乳がんと診断された
- 乳がん、卵巣がん、膵臓がんのいずれかの診断を受けた血縁者がいる
- 自身が男性で、乳がんと診断された
3)自身が卵巣がん/卵管がん/腹膜がんと診断された
4)自身が膵臓がんと診断されていて、血縁者に、乳がん、卵巣がん、前立腺がん、膵臓がん、悪性黒色腫のいずれかの診断を受けた人が2人以上いる
5)自身が前立腺がんと診断されていて、血縁者に、乳がん、卵巣がん、膵臓がん、悪性黒色腫のいずれかの診断を受けた人が2人以上いる
6)がんゲノムプロファイル検査(がん遺伝子パネル検査)を受けた結果、BRCA1遺伝子/BRCA2遺伝子の病的バリアントを生まれつき持っている可能性があるとわかった
HBOCの可能性が考慮される場合、血縁者の中に乳がん、卵巣がん、前立腺がん、膵臓がんなどHBOCと関連するがんを発症した人がいれば、まずその人がBRCA1遺伝子/BRCA2遺伝子に病的バリアントがあるかどうか調べる検査(遺伝学的検査)を受けます。最初にHBOCと関連するがんを発症した人が遺伝学的検査を受けるのが難しい場合、がんを発症していない人が最初に検査を受ける場合もあります。この検査は通常、採血した血液を用いて行われます。検査の結果、病的バリアントを認めた場合、その人の血縁者(がんを発症していない人を含む)は、同じ病的バリアントを持っているかどうか調べる検査を受けることができます。
BRCA1遺伝子/BRCA2遺伝子は、どちらもとても大きな遺伝子です。そのこともあり、これらの遺伝子に存在し得る病的バリアントは、1か所に見られる1つの決まった変化ではなく、とてもたくさんあり、どこにどのような病的バリアントが存在するかは、家系によって違う場合があります。そのため、家系内に最初にHBOCの遺伝学的検査を受ける人では、BRCA1遺伝子/BRCA2遺伝子の全塩基配列を調べます。その結果は、「病的バリアント陽性」「病的バリアント陰性」「臨床的な意義不明なバリアント(VUS、Variant of Uncertain Significance)を検出」の3つに大きく分けられます。
病的バリアント陽性の場合、HBOCと確定診断されます。病的バリアント陰性は、「現在の検査技術で今回調べた結果、病的バリアントが認められなかった」と解釈され、「遺伝性のがんである可能性は全くない」ということにはなりません。HBOC以外の遺伝性のがんである可能性を含めて、既往歴や家族歴を含めた今後の健康管理について医療者と話し合うことになります。「VUSを検出」とは、BRCA1遺伝子/BRCA2遺伝子にバリアントが見つかったものの、そのバリアントは現時点ではがんの発症しやすさに関連するかどうかは不明なものだった、という意味です。VUSは、今後、病的バリアントなのかそうでないのか、はっきりとわかる可能性があります。VUSが見つかった場合も、病的バリアント陰性だった場合と同じく、既往歴や家族歴を含めた今後の健康管理について医療者と話し合うことになります。
最初に調べた人に病的バリアントが見つかり、HBOCと確定した場合、その人の血縁者は、同じ病的バリアントがあるかどうか調べる検査を受けることができます。最初に検査した人で、どこにどのような病的バリアントがあるのかわかっているので、血縁者の人たちは、病的バリアントのある場所のみを検査して調べることになります。最初に調べた人でVUSが見つかった場合、血縁者が同じVUSを持っているかどうかを調べることは、通常ありません。この検査で「病的バリアント陽性」」となった場合は、HBOCと確定診断されます。「病的バリアント陰性」となった場合は、血縁者と同じHBOCではないことが確認されたと解釈されます。
さまざまなケースでBRCA1遺伝子/BRCA2遺伝子の検査で病的バリアントが陽性となる確率については、JOHBOCの資料に参考として記載があります。
BRCA1遺伝子/BRCA2遺伝子における遺伝学的検査は、次の8項目のいずれかに当てはまる場合、保険適用となります。(2022年1月時点)
- 発症したがんの治療薬として分子標的薬オラパリブ(製品名:リムパーザ)を用いた場合に効果が期待できるかどうか、あらかじめ調べる場合(コンパニオン診断)
- 45歳以下で乳がんと診断された場合
- 60歳以下でトリプルネガティブ乳がんと診断された場合
- 両側の乳がんと診断された場合
- 左右どちらか片方の乳房に複数の(原発性)乳がんを診断された場合
- 乳がんと診断されたのが男性の場合
- 卵巣がん/卵管がん/腹膜がんと診断された場合
- 乳がんと診断され、血縁者(3親等以内)に乳がんまたは卵巣がんと診断された人がいる場合
この8つに当てはまらなくても、既往歴や家族歴などからHBOCの可能性が考えられるとして、専門家や主治医と相談のうえ、自費診療で遺伝学的検査を受けることになる場合もあります。
遺伝子の検査は、結果の解釈など、とても専門的な検査です。わからないことや心配なこと、検査を受けるタイミングなどを含め、検査を受ける前から、遺伝カウンセリングなどを通じて医療者とよく話し合いましょう。
どのような治療が行われるの?
それぞれのがんの治療については、下記をご参照ください。(遺伝性疾患プラスを運営するQLifeの、がん情報メディア「がんプラス」の記事に遷移します。)
一般的ながん治療に加え、BRCA1遺伝子やBRCA2遺伝子に病的バリアントを持っていることが、治療方法に関わってくる場合があります。例えば、分子標的薬であるオラパリブは、RCA1遺伝子/BRCA2遺伝子に病的バリアントを持つがんに有効な治療薬として承認されています。ただ、適応となるがんの種類や条件などがあるので、治療方針については主治医と相談しましょう。
自身がHBOCとわかった場合、それぞれのがんについて、以下のように予防対策を行います。
女性の対策
<乳がん予防の対策>
- 18歳から乳房の自己検診を行う
- 25~28歳は、医療機関で半年~1年に1回、視触診を受ける。また、1年に1回、乳房造影MRI検査(MRIが出来ない場合はトモシンセシスの併用を考慮したマンモグラフィ)を受ける。ただし、30歳未満で乳がんと診断された血縁者がいる場合は、個別判断となる
- 30~75歳は、医療機関で半年~1年に1回、視触診を受ける。また、1年に1回、乳房造影MRI検査およびトモシンセシスの併用を考慮したマンモグラフィを受ける。
- 75歳以上は、個別に話し合う
- 乳がんの治療歴がある人(両方の乳房を切除した人以外)は、1年に1回、乳房造影MRI検査およびトモシンセシスの併用を考慮したマンモグラフィを継続的に受ける
- 「リスク低減乳房切除術」(予防的切除)の選択について、医療者と話し合う
※トモシンセシスとは3Dマンモグラフィとも呼ばれ、従来の2Dマンモグラフィより精度が高い。
<卵巣がん予防の対策>
- 出産を終えた後、「リスク低減卵管卵巣摘出術」(予防的切除)を受けることが推奨される。典型的には35~40歳で、BRCA2遺伝子に病的バリアントがある人は、40~45歳に延期してもよい(発症年齢が数年遅いため)
- 手術を選択しない場合は、婦人科医に相談し、経膣超音波検査、血液による腫瘍マーカー検査を30~35歳から考慮してもよい。(※ただし、これらの検査はリスク低減卵管卵巣摘出術の代替法として妥当であるという医学的根拠は今のところ得られていません。)
男性の対策
<乳がん予防の対策>
- 乳房の異常(しこり、乳頭からの分泌物など)についての知識を身につけ、自己触診を行う
<前立腺がん予防の対策>
- 40歳からPSAスクリーニング検査を受けることが推奨される
男女共通の対策
<膵臓がん予防の対策>
- 膵臓がんの家族歴がある人には、MRIまたは超音波内視鏡(EUS)が考慮される
乳がんまたは卵巣がんを発症しており、BRCA1遺伝子やBRCA2遺伝子に病的バリアントが認められる人に対し、2020年4月から、リスク低減手術や乳房造影MRI検査による定期的な検査が保険適用になっています。
海外では、HBOCにおいて乳がんの発症リスクを下げるために、予防的にタモキシフェンという薬剤を服用する場合もありますが、予防効果についての十分な医学的根拠はまだ示されていません。一方、経口避妊薬の服用が、HBOCの卵巣がん発症リスク低減につながるという複数の研究報告がなされています。
どこで検査や治療が受けられるの?
日本全国の「遺伝性乳癌卵巣癌総合診療基幹施設」は、一般社団法人日本遺伝性乳癌卵巣癌総合診療制度機構(JOHBOC)ウェブサイトの「認定施設一覧」からご確認頂けます。
患者会について
遺伝性乳がん卵巣がん症候群の当事者会で、ホームページを公開しているところは、以下です。
参考サイト
- 一般社団法人日本遺伝性乳癌卵巣癌総合診療制度機構
- 日本産婦人科医会 遺伝性乳癌卵巣癌症候群(HBOC)の特徴
- 理化学研究所 プレスリリース
- MedlinePlus
- Online Mendelian Inheritance in Man(R) (OMIM(R))
- 遺伝性疾患プラス「遺伝性疾患とわかった時、病気のことを誰に伝える?何のために伝える?どう伝える?」
- 遺伝性疾患プラス 「家族歴」を知ることはなぜ重要なのですか?







