どのような病気?
多発性嚢胞腎は両方の腎臓に嚢胞(内部に分泌物が溜まった袋状の構造)が多発して、腎臓の機能が徐々に低下する遺伝性疾患です。成人で発症することが多く、初期は無症状ですが、徐々に嚢胞が増加・増大して、腎臓の腫大、腹部の張り、血尿、嚢胞における感染などが生じます。嚢胞は腎臓だけでなく、肝臓など他の臓器に発生する場合もあります。
経過としては、徐々に腎機能が低下して、腎不全(腎臓が十分に機能しない状態)となり、透析や腎移植が必要となります。この病気を持つ人の約50%が60歳までに腎不全になるとされています。その他、全身の合併症として、高血圧や脳動脈瘤によるクモ膜下出血などが起こりやすくなります。
多発性嚢胞腎には、常染色体優性(顕性)遺伝多発性嚢胞腎(Autosomal dominant polycystic kidney disease:ADPKD)と常染色体劣性(潜性)遺伝多発性嚢胞腎(Autosomal recessive polycystic kidney disease:ARPKD)の2つのタイプがあります。ADPKDでは一般に、加齢とともに腎機能が低下し、70歳までに約半数が末期腎不全になるとされていますが、中には生後早期から腎不全になる人もいます。ARPKDでは新生児期から腎臓の腫大、胆管の異形成、肝臓の異常(門脈周囲の線維化など)などが進行します。また、肺の低形成(肺が十分に発達していない状態)もみられます。
| 多発性嚢胞腎で見られる症状 |
|---|
| 腎機能障害、腎不全、腎腫大、腎嚢胞、血尿、側腹部・背部痛、易疲労感、腹部腫瘤、発熱、浮腫、頭痛、嘔気、腹部膨満、高血圧、脳動脈瘤(クモ膜下出血)、肝嚢胞、大腸憩室症(大腸の弱い部分が外側に向かって袋状に突き出る状態)、総胆管拡張、尿路感染症、腎結石、心臓弁の異常、僧帽弁逆流症、胸部大動脈瘤 |
多発性嚢胞腎の有病率は、タイプによって異なります。ADPKDは嚢胞性腎疾患としては最も頻度が高く、有病率は400人~1,000人に1人の割合で性差はありません。ARPKDは1万人~4万人に1人の割合で性差はありません。多発性嚢胞腎全体の国内の患者数は約3万1,000人と推定されています。ARPKDで重症の肺低形成を伴って生まれた場合以外は、一般に発症してすぐに命に関わるということはありません。
多発性嚢胞腎は国の指定難病対象疾患(指定難病67)、および、小児慢性特定疾病の対象疾患です。
何の遺伝子が原因となるの?
多発性嚢胞腎は、ADPKD、ARPKDそれぞれで、原因となる遺伝子が見つかっています。
| ADPKD | ADPKD | ARPKD | |
|---|---|---|---|
| 原因遺伝子 | PKD1 | PKD2 | PKHD1 |
| 遺伝子の位置 | 16p13.3 | 4q22.1 | 6p12.3-p12.2 |
| 作られるタンパク質 | ポリシスチン1 | ポリシスチン2 | フィブロシスチン |
| タンパク質が存在する場所 | 主に出生前の腎臓 | 出生前の腎臓、成人のさまざまな組織 | 主に胎児と成人の腎臓 |
| タンパク質の機能 | 不明 | 不明 | 不明 |
| 遺伝形式 | 常染色体優性(顕性)遺伝形式 | 常染色体優性(顕性)遺伝形式 | 常染色体劣性(潜性)遺伝形式 |
ADPKDの原因遺伝子として、「PKD1遺伝子」と「PKD2遺伝子」が見つかっています。ADPKDの85%がPKD1遺伝子、15%がPKD2遺伝子の変異によるとされています。PKD1遺伝子は、16番染色体の16p13.3という位置に存在しており、ポリシスチン1(Polycystin1:PC1)というタンパク質の設計図となっています。PKD2遺伝子は、4番染色体の4q22.1という位置に存在しており、ポリシスチン2(Polycystin2:PC2)というタンパク質の設計図となっています。PC1が最も多く作られるのは出生前の腎臓で、通常、成人の腎臓では多く作られません。PC2は、出生前の腎臓や、成人のさまざまな組織で見られます。PC1、PC2の機能はまだ完全にはわかっていませんが、腎臓が正常に作られ、正しく機能することに関与すると考えられています。ADPKDではこれらが正常に機能しないことで、腎臓に嚢胞が形成され、腎臓や他の臓器の機能が障害されると考えられています。ADPKDのうち、原因がPKD2遺伝子の変異で特に女性である場合には、PKD1の変異による場合と比べて、軽症であるとされています。
最近、ADPKDでは、PKD1、PKD2以外にも原因となる遺伝子があることが明らかになってきました。2024年、東京医科歯科大学を中心とした研究グループは家族歴がない成人の多発性嚢胞腎患者さん157人を対象に解析を行い、7人(4.5%)でIFT140遺伝子に変異を認めたと報告しています。
ADPKDの90%は常染色体優性(顕性)遺伝形式で、変異したPKD1遺伝子またはPKD2遺伝子を引き継ぐことで発症します。残りの10%は、両親は変異した遺伝子を持たずに、新たに起こったPKD1またはPKD2遺伝子の変異により発症するとされています。
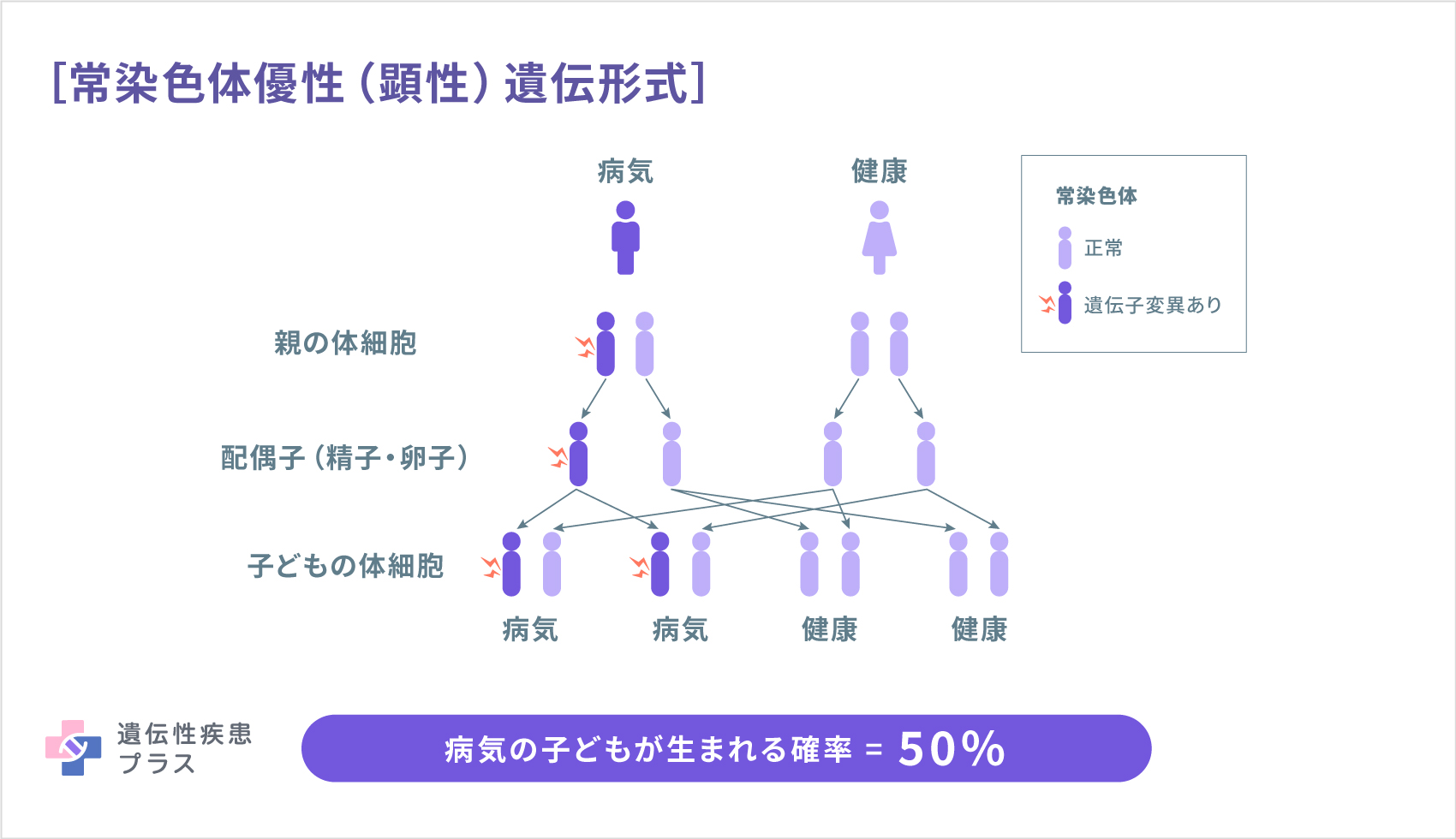
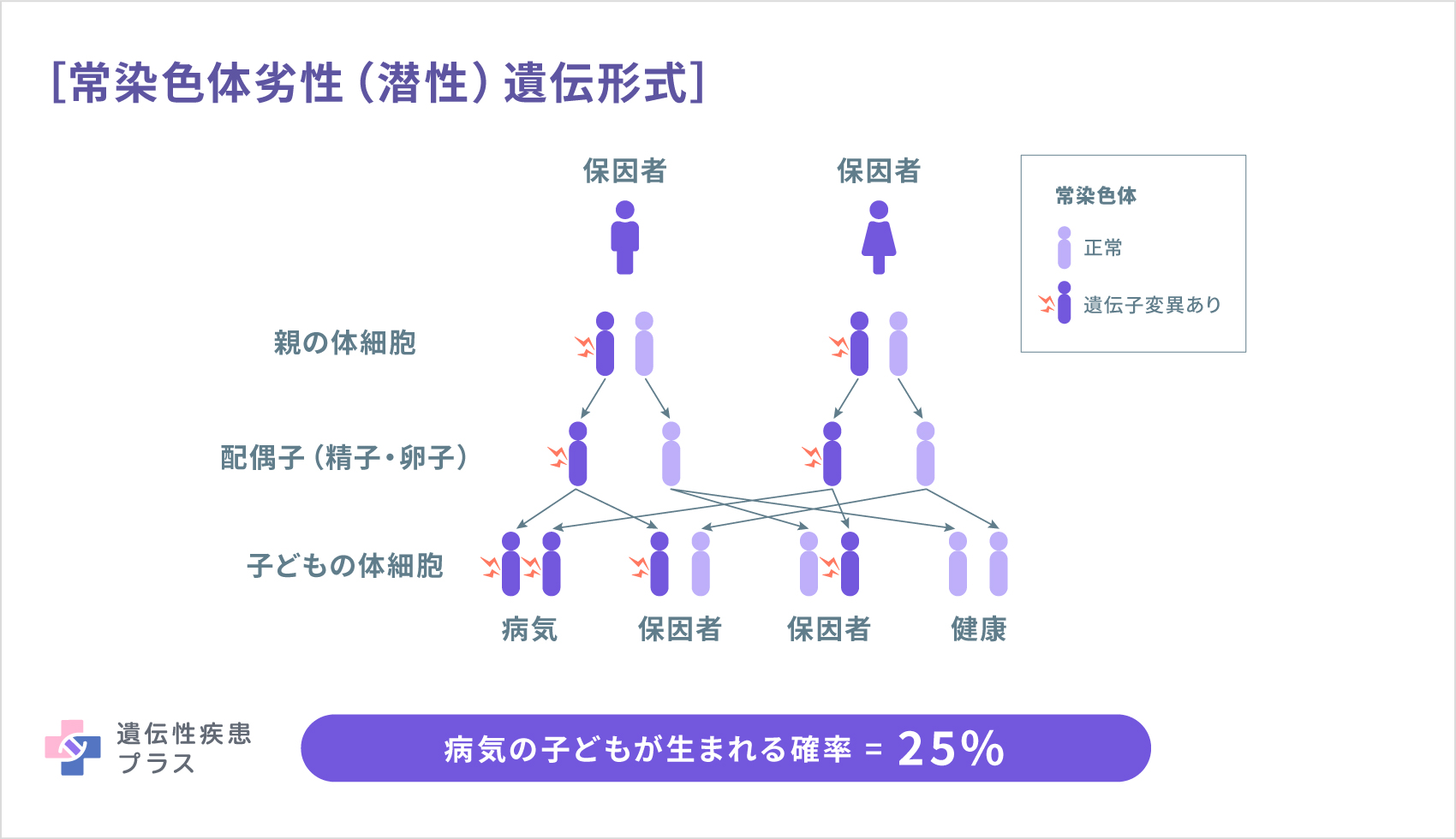
ARPKDの原因遺伝子としては、「PKHD1遺伝子」が見つかっています。PKHD1遺伝子は、6番染色体の6p12.3-p12.2 という位置に存在しており、フィブロシスチン(Fibrocystin、ポリダクチン(Polyductin)とも呼ばれる)というタンパク質の設計図となっています。フィブロシスチンは、胎児と成人の腎臓に存在し、肝臓と膵臓にも少量存在することがわかっています。このタンパク質の機能はまだよくわかっていませんが、腎臓細胞の細胞膜に存在し、その構造から、何かの受容体として働いている可能性や、細胞同士の接着や増殖に関わっている可能性が考えられています。PKHD1遺伝子の変異がどのように嚢胞形成に影響するのかも、まだわかっていません。ARPKDは、常染色体劣性(潜性)遺伝形式で遺伝します。この場合、両親がともにPKHD1遺伝子の片方に変異を持つ(保因者)場合、子どもは4分の1の確率でARPKDを発症します。また、2分の1の確率で保因者となり、4分の1の確率でこの遺伝子の変異を持たずに生まれます。
どのように診断されるの?
多発性嚢胞腎は、ADPKDとPRPKDのそれぞれについて診断基準があります。
ADPKDの診断基準
ADPKDの診断では、まず下記の【鑑別すべき疾患】ではないことが確認されます。
【鑑別すべき疾患】
多発性単純性腎嚢胞、腎尿細管性アシドーシス、多嚢胞腎(多嚢胞性異形成腎)、多房性腎嚢胞、髄質嚢胞性腎疾患、多嚢胞化萎縮腎(後天性嚢胞性腎疾患)、常染色体劣性(潜性)多発性腎嚢胞(ARPKD)
その上で、下記のIまたはIIのいずれかに該当する場合にADPKDと診断されます。
I. 家族内での発症が確認されている場合
- 超音波断層像で両腎に嚢胞が各3個以上確認される
- CTでは両腎に嚢胞が各5個以上確認される
II. 家族内での発症が確認されていない場合
- 15歳以下では、CTまたは超音波断層像で両腎に各3個以上嚢胞が確認される
- 16歳以上では、CTまたは超音波断層像で両腎に各5個以上嚢胞が確認される
なお、ADPKD診断における必須項目・検査は下記の通りです。
必須項目
- 家族歴:腎疾患(透析・移植を含む)、頭蓋内出血・脳血管障害
- 既往症:脳血管障害、尿路感染症
- 自覚症状:肉眼的血尿、腰痛・側腹部痛、腹部膨満、頭痛、浮腫、嘔気など
- 身体所見:血圧、腹囲(仰臥位で腰と腸骨稜上縁を回るラインで測定)、心音、腹部所見、浮腫などにも注意が払われる
- 尿検査:尿一般検査、尿沈渣、尿タンパク/尿クレアチニン比
- 腎機能:血清クレアチニン値、推算GFR値
- 画像検査:腹部超音波検査(肝、膵、脾、卵巣の囊胞の有無、胆管系拡張の有無を確認)、頭部MRアンギオグラフィー(脳動脈瘤の有無を確認)
適宜行われる検査
- 血液・尿検査:Ca、Pi、動脈血ガス分析、24時間蓄尿による腎機能の評価
- 身体所見:鼠径ヘルニアにも注意が払われる
- 画像検査:核磁気共鳴断層法(MRI)、コンピュータ断層撮影(CT)、心臓超音波検査(心臓の僧帽弁逆流の有無を確認)、注腸検査(大腸憩室の有無を確認)
ARPKDの診断基準
ARPKDは下記の1)に加えて2)の1項目以上を認める場合に診断されます。
1)皮髄境界が不明瞭で腫大し高輝度を示す典型的超音波画像所見がある
ARPKDにおける典型的な腎超音波画像
| パターン1 | 著明な腎拡大、全体のエコー輝度上昇、皮質髄質境界が消失、中心エコーの消失、直径2cm以下の嚢胞が見られる |
| パターン2 | 著明な腎拡大、主に髄質のエコー輝度上昇、直径2cm以下の嚢胞が見られる |
| パターン3 | 中等度の腎拡大、髄質に限局したエコー輝度上昇、嚢胞は見られない |
2)以下の1項目以上を認める
a. 両親に腎嚢胞を認めない(特に30歳以上の場合)
b. 臨床所見、生化学検査、画像検査などにより肝線維症が確認される
c. 胆管板(ductal plate)の異常を示す肝臓病理所見がある
d. 病理学的にARPKDと診断されたきょうだい(同胞)がいる
e. 両親が近親婚である
多発性嚢胞腎は、無症状でも家族に多発性嚢胞腎患者がいるからとの理由で診断される場合や、健診でのエコーや人間ドックがきっかけで診断される場合もあります。
どのような治療が行われるの?
多発性嚢胞腎は、今のところ根本的に、つまり、病気を遺伝子から治すような治療法はまだありません。そのため、腎不全の治療や合併症の治療、対症療法が中心となります。
進行を遅らせる治療として、バソプレッシンV2受容体拮抗薬であるトルバプタンが用いられます。バソプレッシンは抗利尿ホルモンと呼ばれるホルモンで、嚢胞の増大を助長すると考えられています。トルバプタンは腎嚢胞の増大と腎機能低下に対する抑制作用があることが、世界的な臨床試験によって報告されています。発熱、嘔吐、下痢などの際には脱水に注意する必要があります。脱水が生じるとバソプレッシンの作用が増強されて嚢胞を増大させる可能性があることから、適切な水分の摂取は重要です。
また、多くの患者さんで高血圧を合併しますが、降圧剤による治療の、腎機能に対する明らかな有効性は示されていません。一方で、降圧治療は、脳動脈瘤破裂など頭蓋内出血のリスク低下や、心血管合併症の予防には有効と考えられています。
病気が進行して腎不全になると、透析治療や腎移植治療が行われます。嚢胞腫大によって腹部の臓器が圧迫され、痛みが強い場合には鎮痛薬が用いられ、薬物治療が無効な場合には手術も検討されます。
嚢胞感染に対しては抗菌薬治療、ドレナージ(排膿・排液を行うチューブを挿入すること)、外科的治療などが行われます。また、脳動脈瘤、頭蓋内出血の家族歴がある場合はMRAなどによる定期的な検査を受けることが推奨されます。
そのほか、胎児期に超音波検査によりARPKDが疑われた場合は、出生後からの人工換気を含む管理が必要となる場合があります。
ADPKD、ARPKDのいずれも高血圧や肥満が病気の進行に関わるので、日常生活において塩分制限や肥満を回避することが重要です。
どこで検査や治療が受けられるの?
日本で多発性嚢胞腎の診療を行っていることを公開している、主な施設は以下です。
- 北海道大学病院 腎臓グループ
- 旭川医科大学 内科学講座
- 岩手医科大学 泌尿器科学講座
- 群馬大学医学部附属病院 腎臓・リウマチ内科
- 筑波大学附属病院 腎臓内科
- 埼玉医科大学総合医療センター
- 福井大学医学部附属病院 腎臓内科
- 金沢医科大学病院 腎臓内科
- 日本医科大学武蔵小杉病院
- 順天堂大学 腎・高血圧内科
- 東京慈恵会医科大学附属病院 腎臓・高血圧内科
- 東京女子医科大学病院 腎臓内科
- 東海大学医学部付属病院 腎内分泌代謝内科
- 名古屋大学大学院医学系研究科 腎臓内科多発性嚢胞腎外来
- 大阪大学医学部附属病院 腎臓内科
- 川崎医科大学附属病院 腎臓内科
※このほか、診療している医療機関がございましたら、お問合せフォームからご連絡頂けますと幸いです。
患者会について
多発性嚢胞腎の患者会で、ホームページを公開しているところは、以下です。
参考サイト
- 難病情報センター
- 小児慢性特定疾病情報センター 多発性嚢胞腎
- MedlinePlus
- Online Mendelian Inheritance in Man(R) (OMIM(R))
- 東京医科歯科大学 プレスリリース「家族歴のない成人の多発性嚢胞腎患者の遺伝学的背景を明らかにした」








